Collaborateurs
Coordonnateurs régionaux
KOCH Stéphane
CHRU de Besançon (25)
BREYSACHER Gilles
Cabinet médical (68)
CHEVAUX Jean-Baptiste
CHRU de Nancy (54)
DEGAND Thibault
CHU de Dijon (21)
Rédacteurs
DENIS Bernard
Hôpitaux Civils de Colmar (68)
GERMAIN Adeline
CHRU de Nancy (54)
Cette référence de bonnes pratiques cliniques, dont l'utilisation s'effectue sur le fondement des principes déontologiques d'exercice personnel de la médecine, a été élaborée par un groupe de travail pluridisciplinaire de professionnels de santé des réseaux régionaux de cancérologie de Bourgogne-Franche-Comté (OncoBFC) et du Grand Est (NEON), en tenant compte des recommandations et règlementations nationales, conformément aux données acquises de la science au 13 janvier 2022.
- Cette référence propose la conduite à tenir en présence de polypes dégénérés du côlon et du rectum (en dehors des formes familiales).
- Par définition, le polype dégénéré (cancéreux, malin) correspond à un adénome transformé : il s'agit d'un adénome présentant un foyer localisé ou étendu d'adénocarcinome.
- Les carcinomes intramuqueux relèvent d'un traitement endoscopique.
- Seuls les adénocarcinomes envahissant la sous-muqueuse peuvent présenter un risque d’envahissement ganglionnaire.
- Les polypes bénins et les lésions in situ - Tis (foyer de dysplasie de haut grade) ne relèvent pas en général d'une discussion en RCP.
- Sur le plan anatomo-pathologique, le contingent adénocarcinomateux le moins différencié doit être retenu et gradé selon la classification OMS 2019 :
- bien différencié (grade I)
- moyennement différencié (grade II)
- peu différencié (grade III).
Les adénocarcinomes mucineux (colloïde) ou à cellules en bague à chaton sont considérés de principe comme peu différenciés.
- En cas de doute, une seconde lecture est indispensable avant décision en RCP.
- Avant toute résection ou biopsie d’un polype, un diagnostic endoscopique précis doit être réalisé à l’aide d’endoscopes de haute définition (HD), avec une chromoendoscopie au bleu ou virtuelle et au besoin, en utilisant un zoom.
- Pour cela trois classifications doivent être utilisées :
- Pour la forme de la lésion : Classification de PARIS et classification LST (Lateral Spread Tumor)
- Pour le Pit Pattern : Classification de KUDO
- Pour la vascularisation : Classification NICE ou classification SANO
- En synthèse : Classification de CONECCT.
- La taille doit être mesurée, idéalement avec une pince à biopsie ouverte.
- La localisation précise doit être mentionnée.
(Ferlitsch, 2017 ; Pimentel-Nunes, 2015 ; Rutter, 2015)
- Il faut toujours favoriser des résections complètes et, si possible en bloc (R0).
- Si CONECCT III (lésions ulcérées, CONECCT III / KUDO Vn / SANO IIIb / NICE III), ce qui doit contre-indiquer une résection endoscopique, et orienter vers une chirurgie carcinologique (avec curage). Dans ce cas, des biopsies préopératoires sont utiles et nécessaires. Dans certains cas, la résection sert d'analyse anatomo-pathologique avant chirurgie.
- Si CONECCT IIc (KUDO Vi ou LST macronodulaire ou LST non granulaires), une résection endoscopique est possible, si elle est monobloc (EMR (Endoscopic mucosal resection monobloc) ; ESD (endoscopic sub-mucosal dissection) ; technique hybride R0 ou TEM (Transanal endoscopic microsurgery)).
- Si KUDO II, III et IV ; CONECCT IIA ; CONECCT Is, une résection endoscopique plurifragmentaire est possible (par technique de mucosectomie). Dans ce cas, une électrocoagulation des marges est souhaitable qui permet de diminuer le risque de lésion résiduelle/récidivante.
- L'exérèse endoscopique des adénomes pédiculés dont l'ablation totale est possible en 1 temps.
- La polypectomie doit être réalisée à visée R0, c'est-à-dire de façon à ce que l'analyse anatomo-pathologique puisse formellement conclure à l'exérèse complète de la lésion. Pour cela, il faut :
- une marge de tissu sain entre le plan de coupe et la lésion, en profondeur et latéralement
- la résection doit avoir été réalisée en une seule pièce et non par fragments.
- Le pédicule doit être repéré pour les polypes Paris 0-Ip en accord avec l'anatomopathologiste.
- La pièce de mucosectomie doit être mise à plat par épinglage sur support.
- L'examen anatomo-pathologique doit être effectué sur des coupes sagittales à partir de l'axe médian passant par le pédicule et intéressant dans la mesure du possible la base d'implantation.
Les lésions CONECCT Is, IIa et IIc doivent être réséquées endoscopiquement sans biopsie préalable. Par contre, les lésions CONECCT III+ doivent être biopsiées avant chirurgie.
Les biopsies et les tentatives de soulèvement ne sont pas souhaitables avant de confier le patient pour résection endoscopique. Par contre, faire des photos.
- Tis : Tumeur intra-épithéliale ou envahissant la lamina propria (intramuqueuse) sans extension à la sous-muqueuse à travers la muscularis mucosae
- polypectomie endoscopique suffisante si exérèse complète.
- polypectomie endoscopique suffisante si exérèse complète.
- T1 : Tumeur invasive envahissant la sous-muqueuse sans la dépasser
- Si polype pédiculé
- Polypectomie suffisante si et seulement si tous les critères suivants sont réunis :
- exérèse et examen anatomo-pathologique complet (à partir de l'axe médian passant par le pédicule et intéressant obligatoirement la base d'implantation)
- cancer bien ou moyennement différencié (grade histologique I ou II)
- absence d'embole lymphatique ou vasculaire
- absence d'engainement périnerveux
- absence de tumeur budding (cellules carcinomateuses isolées ou en amas de moins de 5 cellules au-delà du front d'invasion)
- marge de sécurité >1 mm
- niveau 0, I ou II ou III de Haggitt (s'il s'agit d'un polype à pédicule étroit et bien différencié).
- En l'absence d'un de ces critères ou si histologie défavorable (niveau IV de Haggitt, peu différencié) : discuter une colectomie. Toutefois si le niveau IV de Haggit est l'unique facteur péjoratif, il sera à confronter aux autres facteurs de risque : statut MSI (plutôt favorable), à la localisation, à la différenciation... Au préalable, réaliser un repérage et un marquage du site d'exérèse par tatouages et/ou clips métalliques.
- Polypectomie suffisante si et seulement si tous les critères suivants sont réunis :
- Si polype sessile, adénome plan et autres cas :
(Cf. classification de Paris)- T1 sm1 (infiltration de la sous-muqueuse <1 000 µm ou envahissement du premier tiers (superficiel) de la sous-muqueuse : risque d'envahissement ganglionnaire de 0 à 1 %)
- Et T1 sm2 (infiltration de la sous-muqueuse ≥ 1 000 µm et ≤ 2000 µm ou envahissement du deuxième tiers (intermédiaire) de la sous-muqueuse : risque d'envahissement ganglionnaire d'environ 6 %).
- Si polype pédiculé
- Traitement endoscopique suffisant après discussion en RCP et information du patient, si :
- exérèse et examen anatomo-pathologique complet
- cancer bien ou moyennement différencié
- absence d'embole lymphatique ou vasculaire artério-veineux
- absence d'engainement périnerveux
- absence de cellule carcinomateuse isolée ou amas de moins de 5 cellules au-delà du front d'invasion (tumor budding).
- En l'absence de l'un de ces critères ou si histologie défavorable (niveau IV de Haggitt, peu différencié) : discuter une colectomie. Toutefois si le niveau IV de Haggit est l'unique facteur péjoratif, il sera à confronter aux autres facteurs de risque : statut MSI (plutôt favorable), à la localisation, à la différenciation...
Au préalable, marquage du site d'exérèse par des clips métalliques et réalisation si possible d'un scanner non injecté au décours immédiat (permettant de localiser la zone d'exérèse sur le cadre colique). - T1 sm3 (envahissement de la sous-muqueuse >2 000 µm ou du troisième tiers (inférieur) de la sous-muqueuse : risque d'envahissement ganglionnaire >14 %) : colectomie segmentaire à visée carcinologique nécessaire car risque d'envahissement ganglionnaire élevé.
|
IH
Hyperplasique
|
IS
Lésion festonnée ou sessile
|
IIA
Adénome simple
|
IIC Adénome à risque ou cancer superficiel |
III
Adénocarcinome profond
|
|
| Macro |
Souvent petits
<10 mm
Surélevé IIa
|
Paris II1 ou IIb
Limites imprécises
en nuage ou en plateau
|
Paris Ip, Is ou IIa
rarement déprimé
|
Souvent IIc
ou IIa + IIc
ou LST non granulaire
ou macronodule (>1 cm)
sur LST granulaire
|
Souvent III
Ou IIc avec composant nodulaire
dans la dépression
Saignements spontanés
|
| Couleur | Claire ou équivalente au background |
Variable (mucus jaune)
(rouge en NBI)
|
Foncée par rapport au background | Foncée souvent |
Hétérogènes, foncées ou très claires par zones
|
| Vaisseaux |
Absence de vaisseaux
ou vaisseaux fins
ne suivant pas les cryptes
|
Absents parfois
Spots noirs au fond des cryptes rondes
|
Réguliers
Suivant les cryptes allongées
|
Irréguliers mais persistants
Pas de zone avasculaire
|
Irréguliers
Gros vaisseaux interrompus
Ou absents (zones avasculaires)
|
| Crypte |
Rondes
Blanches
|
Cryptes rondes
Points noirs (NBI)
|
Allongées ou branchées
Cérébriformes régulières
|
Irrégulières mais conservées
Pas de zone amorphe
|
Absentes
Détruites
Ou irrégulières
dans une zone limitée
(démarcation nette)
|
| Résection | Pas de résection |
En bloc R0 si possible
Pièce MEAL si non résécable en bloc
|
En bloc R0 si possible
Pièce MEAL si non résécable en bloc
|
En bloc R0
(EMR ou ESD >20 mm)
|
Chirurgie avec curage |
| Critères | A | B | C |
| Intensité colorée par rapport à la muqueuse avoisinante (densité vasculaire) | Identique ou plus clair | Plus foncé | Mélange Plus clair dans la zone d'intérêt |
| Vaisseaux | Aucun ou lacis de vaisseaux bruns autour des cryptes |
Gros vaisseaux bruns autour des cryptes | Zones de vaisseaux très tortueux ou absents |
| Aspect des cryptes | Cryptes punctiformes, rondes ou étoilées - brunes ou noires - entourée de muqueuse blanchâtre |
Cryptes allongées, tubulaires ou branchées - blanchâtres - entourées de vaisseaux bruns |
Zones de distorsions des cryptes ou cryptes manquantes |
| Histologie la plus probable | Hyperplasique | Adénome | Carcinome |
(Uraoka, 2011)
- Sano I : vaisseaux entourant les cryptes mais non branchés, pas de capillaire visible, couleur identique ou plus pâle par rapport à la muqueuse normale
- Sano II : aspect branché des vaisseaux réguliers, densité moyenne
- Sano III A : vaisseaux branchés irréguliers sans zone avasculaire, haute densité
- Sano III B : quasi avasculaire ou vaisseaux éparses, très rares et/ou très larges.
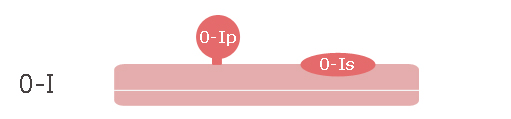
- 0.Ip : lésion en relief, pédiculée
- 0.Is : lésion en relief, sessile


- 0.IIa : lésion plane légèrement surélevée, la hauteur étant inférieure à la hauteur des cuillers d’une pince à biopsie fermée (2,5 mm)
- 0.IIb : lésion plane non surélevée, repérable par son caractère dyschromique

- 0.IIc : lésion plane légèrement déprimée

- 0.III : lésion creusante
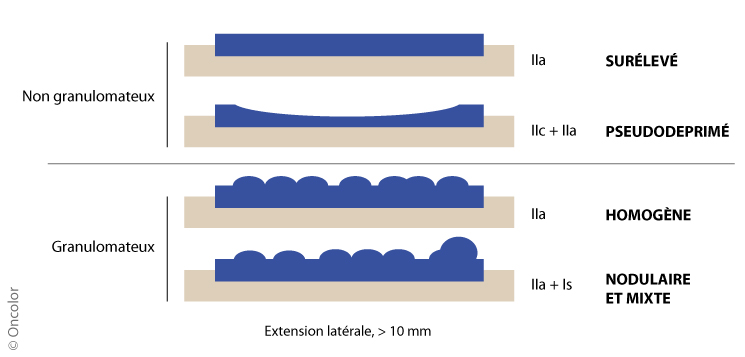
- Elle correspond aux lésions Paris 0-Is + 0-II de plus de 10 mm d’extension.
- Ces lésions sont différenciées en granulomateuses et non granulomateuses.
- Catégorie 1 : pas de néoplasie
- Catégorie 2 : indéfini pour néoplasie
- Catégorie 3 : néoplasie de bas grade
- Catégorie 4 : néoplasie de haut grade
- 4.1 dysplasie de haut grade
- 4.2 carcinome in situ (non invasif)
- 4.3 suspicion de carcinome intramuqueux
- 4.4 carcinome intramuqueux.
- Catégorie 5 : carcinome infiltrant la sous-muqueuse.
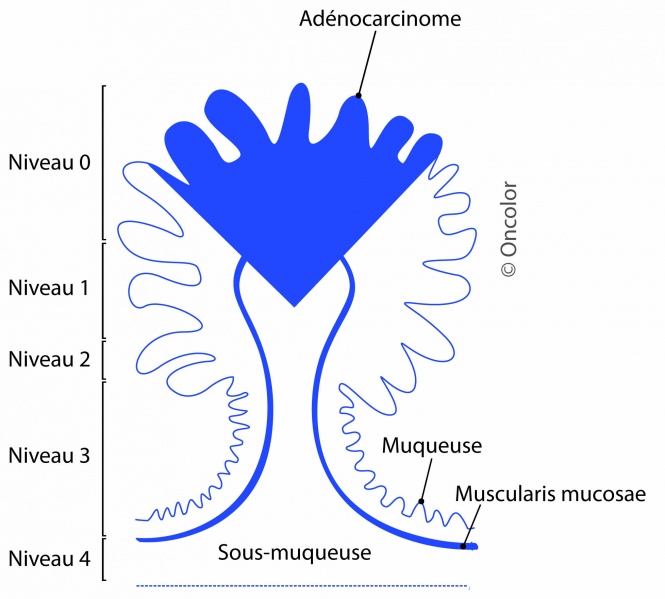
(Haggitt, 1985)
- Définition de la profondeur d'envahissement sous-muqueux pour les polypes pédiculés :
- niveau 0 : intramuqueux ou in situ (muqueux et tête (confiné à la muqueuse) - risque ganglionnaire 0 %)
- niveau I : superficiel 1/3 supérieur de l'axe (tête - risque ganglionnaire 0 %)
- niveau II : partie moyenne et inférieure du pédicule (collet - risque ganglionnaire 0 %)
- niveau III : partie inférieure du pédicule, sous le collet (pied - risque ganglionnaire 15 %)
- niveau IV : extension à la sous-muqueuse colique sous-jacente (paroi colique - risque ganglionnaire 27 %).
- Données démographiques
- Médecin correspondant, date, lieu du diagnostic
- Index OMS
- Comorbidités du patient
- Antécédents familiaux de cancer.
- Les comptes-rendus d'endoscopie (CRE) et d'anatomo-pathologie (CRA).
- Le CRE doit faire figurer :
- la qualité de la préparation (score de Boston), coloscopie complète ou non, l'utilisation de la chromoendoscopie
- pour chaque polype :
- dans tous les cas, la lésion doit être localisée très précisément sur le cadre colique : rectum, sigmoïde, côlon G, angle G, transverse G, transverse D, côlon D, cæcum
- par clip + scanner sans injection (ou imagerie selon possibilité locale) dans les 24h et/ou tatouage
- la distance par rapport à la marge anale n’est utile que dans le rectum. Dans le rectum doivent être précisées : la face, la hauteur par rapport à la ligne pectinée, la situation par rapport aux valves de Houston
- dans le cæcum, le polype doit être situé par rapport à la valvule.
- la taille (référence pince à biopsie ouverte = 7 mm)
- la classification de Paris du polype (0-Ip, 0-Is, IIa, IIb, IIc)
- la classification de CONECCT/KUDO/SANO/NICE
- la technique de résection : mucosectomie (EMR)/dissection sous-muqueuse (ESD)/résection hybride. Le terme MONOBLOC doit apparaître si la résection est considérée comme telle. Préciser l'électro-coagulation des berges si plusieurs pièces.
- la fixation avant envoi en anatomo-pathologie :
- nombre de fragments adressés en anatomo-pathologie en cas de mucosectomie plurifragmentaire
- tous les fragments doivent être étalés et fixés en salle d’endoscopie pour pouvoir permettre une analyse correcte des marges en profondeur.
- dans tous les cas, la lésion doit être localisée très précisément sur le cadre colique : rectum, sigmoïde, côlon G, angle G, transverse G, transverse D, côlon D, cæcum
- Le CRA doit faire figurer, selon un canevas type :
- pour chaque polype :
- festonné : hyperplasique, polype ou adénome festonné sessile et adénome festonné traditionnel
- adénomateux
- signes de dysplasie : bas grade ou haut grade
- caractère R0 de la résection avec limites latérales et profondes pour les mucosectomies
- pour le cancer :
- le type (adénocarcinome, carcinome colloïde, carcinome d’un type histologique particulier)
- la différenciation (bien, moyennement ou peu différencié)
- les emboles lymphatiques et artério-veineux
- la présence ou absence d'infiltration périnerveuse
- les cellules carcinomateuses isolées ou en amas de moins de 5 cellules au-delà du front d’invasion (tumor budding)
- la classification de Haggitt pour les polypes pédiculés de 0 à IV
- l’envahissement de la sous-muqueuse pour les polypes plans (sm1 ≤ 1 000 µm, sm2 entre 1 000 et 2 000 µm, sm3 >2 000 µm)
- la classification pTNM selon UICC 2017 (8ème édition)
- R0 ou R1
- les limites d’exérèse par rapport au pied ou à la marge profonde
- la taille des marges en profondeur.
- pour chaque polype :
- Le CRE doit faire figurer :
- En cas de résection endoscopique R0 à visée curative :
- résection monobloc : coloscopie à 1 an
- résection en plusieurs fragments (piece meal) : coloscopie à 6 mois.
- En cas de résection chirurgicale, coloscopie à 1 an de la chirurgie.
- Après résection de polypes dégénérés, il n'est pas utile de proposer une surveillance paraclinique carcinologique habituelle (scanner, écho, dosage de l'ACE).
- Beaton C, Twine CP, Williams GL et al.
Systematic review and meta-analysis of histopathological factors influencing the risk of lymph node metastasis in early colorectal cancer.
Colorectal Dis. 2013 ;15:788-97.
- Cooper HS, Deppisch LM, Gourley WK et al.
Endoscopically removed malignant colorectal polyps: clinicopathologic correlations.
Gastroenterology 1995; 108: 1657-65
-
Denis, B., Gendre, I., Perrin, P., et al.Management of large polyps in a colorectal cancer screening program with fecal immunochemical test: a population-based study.
- Fabritius, M., Gonzalez, J-M., Becq, A., et al.
A simplified table using validated diagnostic criteria is effective to improve characterization of colorectal polyps: the CONECCT teaching program.
Endoscopy international open, 2019, vol. 7, no 10, p. E1197-E1206
- Ferlitsch M, Moss A, Hassan C et al.
Colorectal Polypectomy and Endoscopic Mucosal Resection (EMR). European Society of Gastrointestinal Endoscopy (ESGE) Clinical Guideline.
Endoscopy 2017.49 : 270-297
- Haggitt RC, Glotzbach RE, Soffer EE et al.
Prognostic factors in colorectal carcinomas arising in adenomas: implications for lesions removed by endoscopic polypectomy.
Gastroenterology 1985; 89: 328-36
- Herion, L., Rivory, J., Ponchon, T., et al.
Video clips compared with high-definition still images for characterization of colorectal neoplastic lesions: a randomized comparative prospective study.
Endoscopy International Open, 2021, vol. 9, no 08, p. E1255-E1263
- Hori H, Fujimori T, Fujii S et al.
Evaluation of tumor cell dissociation as a predictive marker of lymph node metastasis in submucosal invasive colorectal carcinoma.
Dis Colon Rectum 2005; 48:938-45
- Kawachi H, Eishi Y, Ueno H et al.
A three-tier classification system based on the depth of submucosal invasion and budding/sprouting can improve the treatment strategy for T1 colorectal cancer: a retrospective multicenter study.
Mod Pathol. 2015 Feb 27
- Kawaura K, Fujii S, Murata Y et al.
The lymphatic infiltration identified by D2-40 monoclonal antibody predicts lymph node metastasis in submucosal invasive colorectal cancer.
Pathobiology 2007 ; 74 : 328-35
- Kitajima K, Fujimori T, Fujii S et al.
Correlations bvetween lymph nodes metastasis and depth submucosal invasion i, submucosal, invasive cancer colorectal cacinoma : a Japanese colalborative study.
J GAstroenterol 2004 39 : 534-43
- Kudo S.
Endoscopic mucosal resection of flat and depressed types of early colorectal cancer
Endoscopy. 1993;25(7):455-61
- Pimentel-Nunes P, Dinis-Ribeiro M, Ponchon T et al.
Endoscopic submucosal dissection: European Society of Gastrointestinal Endoscopy (ESGE) Guideline.
Endoscopy. 2015:47:829-54
- Rutter MD, Chattree A, Barbour JA et al.
British Society of Gastroenterology/Association of Coloproctologists of Great Britain and Ireland guidelines for the management of large non-pedunculated colorectal polyps.
Gut 2015;64:1847–73
- Recommandations de la SFED, 2011.
Conduite à tenir après polypectomie ou musectomie rectocolique selon le résultat de l'analyse d'anatomie pathologique.
Acta Endosc DOI 10.1007/s10190-011-0179-3
- Shaukat, Aasma, Kaltenbach, Tonya, Dominitz, Jason A., et al.
Endoscopic recognition and management strategies for malignant colorectal polyps: recommendations of the US Multi-Society Task Force on Colorectal Cancer.
Gastrointestinal endoscopy, 2020, vol. 92, no 5, p. 997-1015. e1
- The Paris endoscopic classification of superficial neoplastic lesions: esophagus, stomach, and colon.
Gastrointest Endosc 2003;58:S3–S43
- Ueno H, Mochizuki H, Hashiguchi Y et al.
Risk factors for an adverse outcome in early invasive colorectal carcinoma.
Gastroenterology 2004; 127: 385-94
- Uraoka T, Saito Y, Ikematsu H et al.
Sano's capillary pattern classification for narrow-band imaging of early colorectal lesions.
Dig Endosc. 2011 ;23 Suppl 1:112-5
- WHO Classification of Tumours. 2019
Digestive System Tumours. IARC, Lyon
- Yasuda K, Inomata M, Shiromizu A et al.
Risk factors for occult lymph nodes metastasis of colorectal cancer invading the submucosa and indications for endoscopic mucosal resection.
Dis Colon Rectum 2007 ; 50 : 1370-6
- Zauber AG, Winawer SJ, O'Brien MJ et al.
Colonoscopic polypectomy and long-term prevention of colorectal-cancer deaths.
N Engl J Med. 2012 23;366:687-96


